Centro Studi GISED
Menu principale:
5 x mille la Ricerca del CentroStudiGISED
P.I. 02274270988
Sindrome di Stevens-Johnson e Sindrome di Lyell
Servizi online
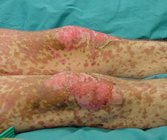 Che cosa sono la Sindrome di Stevens-Johnson e la sindrome di Lyell
Che cosa sono la Sindrome di Stevens-Johnson e la sindrome di Lyell
Sono reazioni mucocutanee indotte da farmaci o idiopatiche, caratterizzate da dolorabilità cutanea e da eritema della cute e delle mucose, seguiti da esteso scollamento cutaneo e mucoso. La sindrome di Stevens-Johnson (SJS) e la sindrome di Lyell condividono le cause e i meccanismi patogenetici e si distinguono in base all'entità del distacco dermo-epidermico. Nella sindrome di Stevens Johnson lo scollamento dermo-epidermico è inferiore al 10%. Nella sindrome di Lyell o Necrolisi epidermica tossica (TEN) il distacco è pari o superiore al 30%. La sindrome overlap SJS-TEN è una entità intermedia tra le due. Tali sindromi hanno una importante mortalità che dipende dall'entità del distacco dermo-epidermico e importanti sequele soprattutto a livello oculare.
Cause della sindrome di Stevens-Johnson e della Sindrome di Lyell
La Sindrome di Stevens-Johnson (SJS) e la Necrolisi Tossica Epidermica (TEN) sono reazioni avverse gravi attribuibili a farmaci. Pur essendo rare possono causare elevata morbidità e mortalità. Secondo la definizione dell'OMS per Reazione Avversa da Farmaco (ADR Drug Adverse Reaction) si intende una risposta a un farmaco dannosa e non intenzionale che si verifica alle dosi normalmente utilizzate nell'uomo per profilassi, diagnosi e terapia.
In alcuni casi la causa di queste reazioni non è direttamente correlata all'uso di farmaci. Inoltre è stata individuata in alcune popolazioni una associazione tra reazioni e genetica, ad esempio alcuni individui di origine asiatica portatori di una particolare variante dell'allele HLA-B*1502, sono fortemente a rischio di gravi reazioni cutanee in seguito all'assunzione di carbamazepina.
Come si possono trattare
La SJS e la TEN richiedono, a causa della loro gravità, una diagnosi tempestiva con sospensione di tutti i farmaci possibili responsabili della reazione e un adeguato trattamento intensivo.
Terapie in uso
È importante il precoce riconoscimento dei sintomi al fine di sospendere i farmaci potenzialmente responsabili delle reazioni e iniziare un trattamento intensivo che è simile a quello utilizzato nei confronti di un paziente ustionato includendo il sostegno del circolo, il mantenimento di un adeguato bilancio calorico, la correzione degli squilibri elettrolitici, la protezione delle aree erose e la prevenzione di complicanze settiche. Non è dimostrata in modo chiaro l'efficacia di trattamenti farmacologici come immunoglobuline ad alte dosi per via endovenosa, ciclosporina, o steroidi sistemici. Tra questi farmaci sembra essere la ciclosporina quella dotata di maggior efficacia se utilizzata nelle fasi precoci. È importante prestare attenzione alle sequele oculari e genitali.
Consigli utili
- Se si conosce il farmaco che ha causato la reazione è assolutamente da evitare il suo uso in futuro.
- Far sempre presente ai medici la propria storia di reazioni ai farmaci.
- Nei mesi successivi alle reazioni si consiglia di non esporsi al sole.
- Dopo la guarigione possono aversi sequele oculari o di altra natura, per cui è importante mantenere un controllo clinico a lungo termine in centri specializzati.
Linee guida
Terapie in studio
Il dermatologo risponde
Buonasera, mio marito è stato colpito dalla sindrome di stevens-johnson in seguito all'assunzione di allopurinolo. Lui è diabetico con iniziale insufficienza renale. Tutto questo è peggiorato dopo la comparsa della sindrome, è ricoverato per insufficienza renale IV grado e dopo un mese la pelle continua la desquamazione, importante ora sulle mani, ma diffusa su tutto il corpo, faccia compresa. Fortunatamente non sono stati rilevati danni corneali. Vorrei sapere come è il decorso e soprattutto se esiste una cura per uscirne. Grazie infinite
Si tratta di sindrome grave e in questo caso complicata dall'insufficienza renale. Al giorno d'oggi comunque è una patologia superabile grazie a nuove conoscenze e pratiche terapeutiche, i tempi ovviamente sono variabili per i diversi soggetti. Da temere per suo marito non sono tanto le conseguenze cutanee quanto quelle a carico dei reni. Prof.Cleto Veller Fornasa - CentroStudiGised
Ho avuto in età scolare due reazioni minime definite simil stevens johnson in seguito alla somministrazione di anestesia locoregionale per otturazioni dal dentista. Non ho più avuto necessità di utilizzare anestesia locale (ho 35 anni). I test allergologici mi sono stati sconsigliati ai tempi, avrebbe senso farli? Cosa cambierebbe nell'ottica della necessità di un'algesia locoregionale? Ho già fatto un parto spontaneo senza alcuna analgesia e a breve dovrò partorire di nuovo. Grazie cordialmente
Gli anestetici locali non sono inclusi tra i farmaci che possono provocare la S.J.S. anche se qualcuno ne ammette la possibilità in caso di interazioni farmacologiche. Per quanto riguarda i test non mi risulta che se ne possano eseguire salvo forse quello dello scatenamento che ovviamente è da escludere. Prof. Cleto Veller Fornasa - CentroStudiGised
Buon giorno gentili dottori vorrei chiedere informazioni per eritema polimorfo di cui è affetto mio figlio da 4 anni che ora ne ha 17 anni. Primo episodio dopo aver avuto la sua prima influenza e dopo aver assunto ... (antibiotico a base di ciclosporina) con conseguente ricovero e diagnosticato come eritema polimorfo o sindrome di Stevens Johnson curato con cortisone, poi ha avuto altre recidive partendo da herpes labiale trattato con valaciclovir inizialmente e poi deltacortene. L'ultimo episodio e partito con herpes genitale e lesioni eritematose in bocca e poi sul corpo, eritema polimorfo curato con deltacortene migliora entro due settimane. Vorrei chiedere come posso aiutare mio figlio per prevenire altre recidive. Grazie
Le consiglio la terapia antivirale di soppressione, vale a dire aciclovir (o altri) al dosaggio indicato almeno per un anno, comunque si faccia seguire in un centro competente. Prof. Cleto Veller Fornasa - Centro Studi GISED
Sono una signora di 63 anni, il mio neurologo a ottobre mi aveva prescritto lamotrigina per la mia emicrania. Inizio con 25 mg per 10 giorni poi sempre aumentando fino a 75mg. Dopo 4 giorni dalla comparsa di bolle in tutto il corpo con forte prurito (ero andata subito al pronto soccorso ma non avevano riconosciuto il tipo di allergia quindi ho perso tempo prezioso) il dermatologo mi ha detto che avevo la sindrome di Stevens Johnson. Ricoverata subito all'ospedale e curata con cortisone. Uscita dopo una settimana e adesso sto diminuendo il cortisone, ma volevo farvi cortesemente una domanda: mi sento specialmente la sera un leggero prurito in diverse parti del corpo, il dermatologo non ha dato importanza ma io ho molta paura che ritorni la malattia. Potete darmi una risposta? Grazie di cuore.
Buon giorno signora e buon anno, non si preoccupi. Avendo sospeso il farmaco responsabile la sindrome non è destinata a ripresentarsi. Dopo la fase acuta, possono esserci sequele come cute secca e prurito che possono persistere per mesi. Distinti saluti Luigi Naldi - CentroStudiGISED
Buongiorno Dottore. Sono una ragazza di … anni. Quando ne avevo … ho iniziato a soffrire di herpes genitale con episodi frequenti che curavo con antivirali. Nel 2011 ho avuto l'ennesimo episodio curato con gli stessi farmaci e con ketoprofene per alleviare l'infiammazione. A seguito di questo ho avuto una Sindrome di Lyell da presunto ketoprofene. So che questa malattia è causata da una reazione avversa ad un certo tipo di farmaco ma ho letto tra le testimonianze su questa pagina che anche le infezioni virali possono favorirne la manifestazione. Io dopo la lyell non ho più avuto alcun episodio di herpes, sembra praticamente scomparso. Mi era venuto il dubbio che potrebbe essere stato l'herpes a causare la sindrome o addirittura a "trasformarsi" in essa per poi sparire. Vorrei sapere se secondo Lei è possibile? Lo chiedo perché il mio attuale partner soffre di herpes genitale da qualche anno e io sono molto preoccupata. In caso di rapporti (anche se protetti) è possibile che io contragga di nuovo il virus quindi vorrei sapere se e che incidenza può avere avuto l'herpes nel sviluppare la Sindrome di Lyell. La ringrazio per l'attenzione e spero in una sua gentile risposta. Cordiali saluti.
È difficile la risposta sia il farmaco che l'herpes possono scatenare il Lyell. Avendo rapporti con un soggetto affetto da herpes potrebbe riattivare il suo che al momento è latente. Il mio consiglio sarebbe di iniziare la cosiddetta terapia soppressiva con un antivirale di ultima generazione e di non assumere mai più antiinfiammatori. Se lei cerca trova delle cliniche particolarmente dedicate allo studio e alla terapia del Lyell, credo importante che lei si affidi ad una di esse. Prof. Cleto Veller Fornasa - Centro Studi GISED
Salve ho avuto la sindrome di Lyell a causa di un farmaco a base di sulfamidici, ora vivo nel terrore che possa ripresentarsi dopo l'assunzione di un qualsiasi farmaco: antiinfiammatorio, antibiotico ecc. È possibile una recidiva o posso stare "tranquilla"? Grazie per la cortese risposta.
Gentile signora, la sindrome di Lyell si sviluppa come reazione specifica in ogni individuo a uno specifico farmaco. Nel suo caso, si tratta di un sulfamidico. Evitando l'assunzione in futuro di sulfamidici la sua probabilità di una nuova reazione è estremamente bassa e quasi nulla. Con i più cordiali saluti. dott. Luigi Naldi - CentroStudiGISED
Salve in seguito all'utilizzo di farmaci a base di lamotrigina e ooxcarbamazepina ho sviluppato un eritema microbolloso diffuso al cuoio capelluto, mucose nasali, parte alta del torace e parzialmente arti inferiori con infiammazione della mucosa uretrale che mi costretto al catetere. Solo con la sospensione dei farmaci e l'utilizzo del prednisolone la situazione sembra migliorare. Al PS non sono stati in grado di effettuare una diagnosi definitiva con prescrizione di visita urologica e dermatologica. Volevo un VS parere. Grazie.
Egregio signore, è difficile dare un parere senza aver preso visione del quadro clinico e senza ulteriori dati di storia patologica. Comunque potrebbe trattarsi di una fase iniziale di sindrome di Stevens-Johnson. Sarebbe bene rivedere il trattamento farmacologico. In particolare la lamotrigina contenuta in uno dei farmaci è causa abbastanza frequente di tale reazioni. Cordiali Saluti dott. Luigi Naldi - CentroStudiGISED
Egregio Dottore, sono una ragazza di 19 anni. Lo scorso Maggio ho avuto l'ennesimo episodio di herpes genitale che ho curato con ... (a base di valaciclovir) (già assunto negli episodi precedenti). Per la febbre (quasi sempre intorno ai 40) ho assunto ... (antipiretico a base di paracetamolo), mentre per alleviare dolore e infiammazione ho assunto UNA bustina di ...(antiinfiammatorio a base di ketoprofene) (tutti farmaci che avevo già assunto molte altre volte nel corso della mia vita). La mattina seguente l'assunzione di ... (antiinfiammatorio a base di ketoprofene) ho avuto uno svenimento (probabilmente dovuto al dolore insopportabile nell'urinare) e riprendendo i sensi ho vomitato. Da quel momento hanno iniziato a comparire dei puntini rossi sugli arti e successivamente su tutto il corpo e le labbra erano rosse e gonfie. A livello genitale la situazione è notevolmente peggiorata. All'inizio il medico pensava fosse varicella ma, vedendo il processo dei puntini che, nel giro di una giornata sono diventate macchie rosse e successivamente bolle piene di siero, mi ha fatta ricoverare nel reparto infettivi dove ho passato la notte. La mattina seguente, nel reparto di rianimazione, è arrivata la diagnosi: Sindrome di Lyell. Per questo sono stata trasferita d'urgenza al reparto grandi ustionati di ... dove sono stata curata con immunoglobuline. Per guarire mi ci è voluto un mese al contrario dei pronostici. I dottori mi dissero che un caso come il mio non lo avevano mai visto nonostante ne avessero curati molti. Pensavano che non sarei sopravvissuta, avevo "ustioni" sul 90% del corpo. Fortunatamente però le lesioni non hanno raggiunto gli organi interni e nemmeno intaccato gli occhi. Le uniche conseguenze che mi porto dietro sono la perdita delle ciglia e delle unghie (che piano piano sembrano ricrescere) e alcune sindattilie (chiedo scusa se non è il termine esatto) a livello genitale e alle dita dei piedi dovute alla non corretta ricrescita della pelle.Ora però mi trovo con molte domande e nessuna risposta certa.
1) sulla cartella clinica trovo scritto: S. di Lyell da PRESUNTO ketoprofene. Come posso essere sicura di quale sia stato il farmaco scatenante?
2) leggendo alcune Vs. risposte e parlando anche con alcuni Medici so che la reazione avviene dopo circa 4 settimane dalla prima assunzione. Perchè invece a me hanno detto che è stato il farmaco che ho assunto poche ore prima della manifestazione dei primi puntini?
3) e infine, queste orribili macchie che sono rimaste su tutto il mio corpo e che non mi fanno vivere serenamente, se ne andranno mai via o dovrò conviverci per il resto della mia vita?
Chiedo scusa se mi sono dilungata troppo ma i miei dubbi sono tanti e nessuno è ancora riuscito a darmi delle spiegazioni valide. Alla mia età, come a qualsiasi età, guardarsi allo specchio e non sapere perchè ho rischiato di morire è insopportabile, ho molta rabbia dentro di me, credo che le medicine debbano guarire le persone, non causare danni a volte irreparabili. Confido e spero moltissimo in una Sua risposta Dottore. I miei più cordiali saluti.
I tempi da lei descritti possono concordare con il Lyell. La molecola che l'ha provocato evidentemente era già stata precedentemente assunta. Per quanto riguarda le macchie sicuramente sbiadiranno, e, spero, quasi completamente. Eviti di esporsi al sole.. Prof. Cleto Veller Fornasa Centro Studi GISED
La S. di Lyell può essere conseguente a trattamento con: allopurinolo 150mg/die per 3 settimane? anticipatamente grazie dr (...) MMG Milano.
Caro Collega grazie per il messaggio. La risposta è affermativa. L'allopurinolo è tra i farmaci che comportano un più alto rischio di sindrome di Stevens-Johnson e sindrome di Lyell. Le prime manifestazioni insorgono, in genere, analogamente ad altri farmaci, dopo 3-4 settimane di uso continuativo del farmaco. Il nostro gruppo ha avviato uno studio genetico della sindrome di Lyell e siamo grati a tutti coloro che ci vogliono segnalare casi. Con i più cordiali saluti dott. Luigi Naldi coordinatore Gruppo Italiano Studi Epidemiologici in Dermatologia.
Mi chiamo (...), ed ho avuto tre episodi diagnosticati come Stevens- Johnson. Il primo risale al 1991. Avevo il bimbo di pochi mesi e stavo seguendo una terapia con il..., perchè depressa. Contemporaneamente ero in terapia con... Sia io che il bambino avevamo un forte mal di gola. La sintomatologia ha avuto inizio con dolori articolari, gonfiore e per ultimo bolle simili ad ustioni. Sono stata ricoverata una ventina di giorni all'ospedale della mia città e, in un primo tempo i medici avevano pensato ad una conseguenza da uso di... Un episodi successivo si è verificato qualche mese dopo (ero in stato interessante della bambina) essendo sotto terapia antibiotica. E' stato stabilito che sono allergica alla amoxicillina. E' stato sufficiente somministrare una iniezione di... Tre mesi fa sono si è presentato il presunto terzo caso. Era influenzata, molto impegnata con la scuola e con le SSIS. Non mi sono praticamente curata, ma ho assunto un mix di ... e un antibiotico. Mi sono comparse macchie agli arti, alla vita, alla pancia. Sono immediatamente andata al Pronto Soccorso dove mi è stata praticata una flebo di... e sono stata in terapia cortisonica per 18 giorni. Il referto è di sospetta S.J. perchè la dermatologa ha asserito che non aveva preso le mucose. Avrei bisogno di chiarimenti e consigli di prevenzione. Premetto che in giovane età sono stata affetta da piccolo male e ho seguito le terapie classiche per diversi anni. A 32 anni mi è stata asportatala tiroide e sono in terapia con... Sono un insegnante di storia e filosofia, ho una vita molto attiva, ho due figli ed un problema di cefalee che attualmente tengo sotto controllo con il cortisone. Non puo' certo andare avanti così. Cordiali Saluti
Gentile signora grazie per il messaggio. Un problema con la storia clinica da Lei riferita riguarda i criteri in base ai quali è stata posta la diagnosi di sindrome di Stevens-Johnson in occasione dei successivi episodi. La sindrome di Stevens-Johnson è caratterizzata da lesioni bollose diffuse al tronco ed arti associate o meno a lesioni mucose erosive. Debbono essere escluse altre malattie bollose ed, in particolare l'eritema multiforme (o polimorfo) major (anche se, con grande confusione terminologica, il termine eritema multiforme major viene talora considerato come sinonimo di sindrome di Stevens-Johnson) e l'eritema fisso da medicamenti bolloso. Bisogna essere sicuri che i criteri per la sindrome di Stevens-Johnson fossero soddisfatti in tutti gli episodi da Lei riferiti. La sindrome di Stevens-Johnson è in genere la conseguenza di una reazione ad un farmaco. La reazione è, in ogni singolo individuo, specifica per un determinato farmaco ed è assai improbabile una sensibilizzazione e reattività a molecole diverse tra loro (come nel suo caso). Tale situazione si verifica, al contrario, più frequentemente con l'eritema fisso da medicamenti (polisensibilizzazione). In generale, la sindrome di Stevens-Johnson tende a persistere per settimane e non è sufficiente una singola dose di steroide per risolvere il quadro clinico. Mi sembra che abbia spesso assunto mix di farmaci. Le consiglio, in generale, di utilizzare solo farmaci realmente necessari sulla base di precise diagnosi cliniche. Cordiali saluti dott. Luigi Naldi coordinatore Gruppo Italiano Studi Epidemiologici in Dermatologia
Egregio dottore, mio nipote di 4 anni è stato ricoverato d'urgenza 5 giorni fa con una diagnosi di "sospetta sindrome di Lyell", cosa che ha gettato nello sconforto tutta la famiglia, visto il quadro clinico del piccolo e le poche "drammatiche" informazioni trovate su Internet riguardo la malattia. Nelle ore successive al ricovero, tuttavia, la diagnosi è diventata "sospetta sindrome di Stevens Johnson" poi multiforme, e sebbene ancora i dottori curanti non siano prodighi di informazioni, mi sembra di capire che la patologia sia in qualche misura declassata, meno infausta. Il piccolo NON ha ingerito farmaci di alcun tipo nei giorni precedenti la comparsa della malattia, né ha avuto malattie. Non ha mangiato cibi insoliti, non è stato in ambienti chimicamente diversi dal solito. Nonostante ciò la malattia ha esordito con febbre alta (da 39 a 40 °) insensibile alla Tachipirina (unico farmaco assunto dopo l'insorgenza dei sintomi), e rossore intenso della pelle del viso. Nelle quarantotto ore dalla prima insorgenza della febbre sono comparse macchie "a bersaglio" rosate ai bordi e viola al centro (traggo la terminologia dai siti internet visitati, perdoni le improprietà) diffuse sul viso, parte alta della schiena e del torace, zona anale e genitale nonchè sugli arti, mani comprese (anche palmi) e nell'area delle orecchie. Sono poi rapidamente comparse bolle piene di siero, anche abbastanza estese, che quando scoppiano lasciano la carne viva esposta mentre quelle che si seccano lasciano la pelle marrone e conferiscono al bambino un aspetto a macchie veramente terribile alla vista. Anche la mucosa orale è compromessa e il bambino tiene preferibilmente gli occhi chiusi perchè la luce lo disturba e avverte fastidio. Lo stato generale è stato di grande prostrazione per i primi quattro giorni, causa la febbre alta e il rifiuto di alimentarsi e bere causa il dolore alla bocca. Viene alimentato e idratato via endovenosa. Il 5 ° giorno la febbre è sparita e il bambino ha ritrovato un po' di vitalità, sebbene ancora rifiuti il cibo. Le bolle persistono e scoppiano man mano (nella schiena ha un'area senza pelle grande come una mano), invece negli arti sono piccole. Viene curato con cortisonici e l'accento è posto sull'evitare che insorgano infezioni secondarie. Sottolineo che il primario dell'ospedale non ha ritenuto fin dall'inizio di ricoverarlo nel reparto grandi ustionati, presente nella struttura ospedaliera, declassando la diagnosi fatta dall'Ospedale di ... (primo ricovero) appena visto il bambino. Comunque il suo stato è penoso per i familiari e ovviamente per lui...vorrei sapere, sperando che la malattia abbia già raggiunto il suo apice di aggressività, quali postumi possano derivarne e cosa assolutamente dovremmo evitare e fare evitare al bambino per scongiurare il ripetersi di una cosa del genere. La ringrazio anticipatamente per quello che potrà dirmi, Cordiali saluti
Senz'altro sono sempre quadri gravi, la diagnosi differenziale tra S. di stevens-Johnson e Lyell si fa in base all'estensione del quadro clinico, se il disatcco dermo-epidermico è inferiore al 10% si parla della prima, se più esteso della seconda. L'interessamento delle mucose è quasi sempre presente (90%) dei casi. L'incidenza è stimata in poche unità (2-3 casi) annui per milione di abitanti. I farmaci più in causa: sulfamidici, penicilline, chinolonici, cefalosporine, FANS, diclofenac, anticonvulsivanti. Anche infezioni, specie per eritema multiforme (virali, herpes e micoplasma pneumonie) possono favorire i quadri. Il ruolo della terapia steroidea non è chiaro per le forme più gravi; senz'altro l'Eritema multiforme è più delimitato e a prognosi più benigna, possono residuare sequele oculari e genitali. Attenzione! l'eritema multiforme può recidivare se si assume per esempio lo stesso farmaco implicato o se si ha una nuova infezione herpetica. Dott.ssa Anna Di Landro - GISED
Buon giorno, vorrei sapere se è possibile confondere le manifestazioni cliniche della sindrome di Stevens Johnson con quelle del lichen erosivo delle mucose. Vi ringrazio
Sì è possibile nelle prime fasi non poterle differenziare, anche se la Stevens-J dovrebbe avere un esordio più acuto, essere eventualmente preceduto dall'assunzione di farmaci e durare di meno nel tempo. Tutti e due possono avere manifestazioni anche ai genitali, più facili nella S-J. Cordialità, Dott.ssa A. Di Landro - GISED
Da quando ho letto della possibilità di una reazione avversa da farmaco della portata della sindrome di Lyell non riesco a non pensare al rischio che si corre seppur minimo ogni volta che si assume un farmaco. Soffro spesso di tonsilliti e mi curo con antibiotici di vario tipo e ovviamente con antiinfiammatori e vorrei sapere se la reazione può intervenire anche con farmaci che sono sempre stati assunti senza conseguenze. Credo che una risposta potrebbe essere utile a tutti che loro che giustamente o meno si sono allarmati dopo aver sentito parlare di questa sindrome. Grazie per la gentile attenzione
Gentile signora Innanzitutto, va ricordato che la sindrome di Lyell o necrolisi tossica epidermica è molto molto rara: un caso ogni milione di abitanti anno. Insomma è molto più rara di un incidente automobilistico grave. Poi va ricordato come il rischio riguardi quasi esclusivamente farmaci di nuova assunzione. Per farmaci la cui assunzione è continuativa nel tempo, dopo le prime 6-8 settimane il rischio si abbatte notevolmente. In generale, non esistono farmaci completamente privi di rischi, piccoli o grandi, e bisogna attentamente soppesare i benefici attesi dall'assunzione di un farmaco con i rischi potenziali. Con i più cordiali saluti, dott. Luigi Naldi - coordinatore GISED
Sono una pediatra di base. Una mia paziente di quattro anni lo scorso anno è stata ricoverata in ospedale per S. di S.-J. In quell'occasione presentava una banale flogosi delle alte vie aeree di natura virale e l'unico farmaco somministrato è stato ... per via rettale. Io, ora, mi sento enormemente in difficoltà se devo prescrivere terapie e chiedo consiglio su come devo comportarmi. E' chiaro che la prescrizione dei farmaci va limitata alle effettive necessità ma, quando sarà indispensabile l'antibiotico, come potrò gestire la paura dei genitori (e mia) se sul foglietto illustrativo delle sospensioni orali più frequentemente adoperate in pediatria è riportata, tra gli effetti collaterali, la S. di S.-J.? Porgo anticipatamente i miei ringraziamenti per l'attenzione dedicatami e resto in attesa di una confortante risposta.
Cara collega ti ringrazio per il messaggio. Innanzitutto, vorrei chiarire che esiste ancora molta confusione nella classificazione clinica di sindrome di Stevens-Johnson e di eritema polimorfo. Secondo le più recenti vedute che condividiamo in pieno (ed abbiamo concorso a corroborare con dati italiani) si tratta di due entità da tenere ben separate. L'eritema polimorfo (minor e majus) è una reazione a processi infettivi, raramente associata a farmaci, caratterizzata da lesioni acroposte a bersaglio e da erosioni a livello delle mucose. Si tratta di una reazione autolimitata che non progredisce verso quadri clinici più gravi. La sindrome di Stevens-Johnson è invece caratterizzata da lesioni diffuse (prevalenti al tronco e viso) con macule, vescico-bolle ed erosioni mucose. Si tratta, nella maggior parte dei casi, di una reazione a farmaci e può evolvere verso quadri più gravi (sindrome di Lyell o necrolisi tossica epidermica). In ogni singolo paziente esiste un singolo farmaco o categoria di farmaci (ad esempio, cefalosporine) che provoca la reazione e non è descritta polisensibilizzazione. Questo significa che in ogni singolo paziente dovrà essere semplicemente evitata l'esposizione al farmaco ritenuto responsabile, ma non esiste alcun motivo per evitare l'impiego (quando necessario) di farmaci chimicamente non correlati al farmaco responsabile. Nel caso in questione, credo sia importante verificare che non si tratti di un eritema polimorfo piuttosto che di una sindrome di Stevens-Johnson. Comunque, non vedo problemi maggiori all'impiego di antibiotici (non correlati a ...) in caso di necessità. Cordiali saluti dott. Luigi Naldi - coordinatore GISED
Sono una ragazza di circa 20 anni. Il 1° dicembre 2003 sono stata ricoverata a... dopo una crisi epilettica convulsiva con esiti di infarto emorragico temporo-parietale sinistro a causa di una trombosi cerebrale del seno laterale sinistro e sigmoideo. Nel reparto di rianimazione sono stata curata con eparina, dintoina, gardenale. Il 18 dicembre ho cominciato a sviluppare un eritema ed è comparsa la febbre (nel frattempo era stata sospesa la dintoina). Il 21 dicembre 2003 sono stata ricoverata a... per sindrome di Lyell, forse da fenobarbital. La reazione si è manifestata con un eritema e successivamente formazione di bolle e distacco cutaneo, in particolare sul viso, busto e schiena. In questi punti la pelle si è riformata in seguito, ma appare più chiara di prima. Le labbra, in particolare, risultano schiarite. Vi pongo le seguenti domande: 1) Fino ad ora i medici mi hanno consentito di assumere solo paracetamolo; posso assumere altri farmaci? 2) La scorsa estate ho evitato di espormi al sole. Questa estate potrò farlo? Eventualmente con quale fattore protettivo? 3) Posso farmi tatuare il braccio o la spalla (piccolo tatuaggio), visto che erano stati interessati dalla reazione? Vi ringrazio anticipatamente.
Gentile signora, Lei può assumere, quando strettamente necessario, qualsiasi farmaco che non sia più o meno strettamente correlato con i farmaci che hanno causato la sindrome (antiepilettici). La raccomandazione è di usare farmaci quando esista una precisa indicazione. Per quanto concerne l'esposizione solare è consigliabile ridurla per quanto possibile ed è importante evitare eritemi solari ed ustioni. Deve evitare di esporsi al sole durante le ore centrali della giornata (10-15) ed impiegare cappellino, maglietta, occhiali da sole. Può utilizzare schermi solari ad alta protezione (FP >15). Non ci sono problemi per il tatuaggio se effettuato da operatori esperti in condizioni igieniche ottimali. Cordiali saluti, dott. Luigi Naldi coordinatore Gruppo Italiano Studi Epidemiologici in Dermatologia
Sono un uomo di 37 anni che dopo una banale cura con ... /2 volte al giorno ho avuto un'improvvisa comparsa di chiazze rosse seguita da ulcerazioni delle medesime sul glande. Curata inizialmente col ... migliorava solo apparentemente, ma dopo si ripresentava accompagnata da una fastidiosa sensazione di secchezza. Ora sto facendo una terapia che prevede una cps di ...l per 5 giorni ed il ... 2 volte al giorno prescrittami dal ginecologo di mia moglie. Dal momento che la mia sembra una sindrome di Stevens-Johnson vorrei sapere se la terapia che sto seguendo è corretta perchè i miglioramenti sembrano lentissimi. Ringrazio anticipatamente. Cordiali saluti.
Da quanto descrive non si può classificare la sua reazione una s. di Stevens-Johnson, quadro tra i più gravi dermatologici, che interessa sia la cute che le mucose, la bocca e i genitali, con formazione di bolle spesso accompagnate da febbre, ma piuttosto potrebbe trattarsi o di un eritema fisso da farmaci, che prendendo lo stesso farmaco le si dovrebbe rimanifestare, ma anche di un'infezione da candida favorita dalla terapia antibiotica. La terapia in corso, in particolare il farmaco orale, non è specifico per candida, mentre la crema sì, per cui non dovrebbe darle buoni risultati. Se persiste o recidiva è sempre utile una visita specialistica dermatologica, per meglio definire la diagnosi. Dott.ssa Anna Di Landro - GISED
Spett. Gised mi chamo ..., ho mio figlio ... di ventotto anni miope elevato, dalla nascita. Ventesimista, ha fatto due cataratte, esiti di uveite, di cui non ci siamo mai accorti. Il 30 ottobre scorso per tutta la notte e quella successiva, ha perso lacrime a profusione e il bruciore era forte. Al pronto soccorso dell'ospedale di ... viene diagnosticata una CONGIUNTIVITE CATARRALE importante. Mentre torna dall'ospedale avverte anche un forte mal di gola. Il medico gli prescrive ... due volte al giorno e ... per abbassare la febbre. Mio figlio aggiunge ... per il dolore forte alla gola.La situazione peggiora, la febbre aumenta e il 4 di Novembre lo ricoveriamo urgentemente perchè compaiono anche numerose bollicine, tanto da far pensare ad una malattia esantematica. Solo il giorno sette Novembre viene fatta la diagnosi di SINDROME DI STEVENS JOHNSON. Il viso diventa bordeaux, il naso si riempie di croste nere, le gengive si restringono, le labbra si gonfiano e si riempiono di croste nerissime. Gli occhi non riescono ad aprirsi, l'oculista lo visita come può ... è stata la prima cura insieme al lavaggio degli occhi ogni ora. Per dieci giorni non riesce ad ingoiare nulla, il palmo delle mani è una sola bolla, cosi la pianta dei piedi, altrettanto le parti intime. Gli cadono le ciglia. Finalmente la febbre va via e finalmente viene portato al reparto di oculistica dove possono visitarlo accuratamente. Vengono fatti piccoli interventi per staccare le numerose membrane che si sono formate e diagnosticano una ulcera corneale: si continua la terapia con ... fino alla scorsa settimana per poi passare a ... e lacrime artificiali. Oggi alla ennesima visita oculistica è stato di nuovo aggiunto .... La cosa che ora, sta mandando in depressione ..., è l'enorme secchezza dell’occhio sinistro che non riesce a tenere aperto. La paura che sia una invalidità che si aggiungerà a quella già esistente è davvero tanta. Vi prego aiutateci con le vostre indicazioni migliori PS ... in questi giorni ha perso anche le unghie di piedi e mani. Inoltre, la malattia può essere insorta indipendentemente dai medicinali? Vi chiedo scusa se mi sono dilungata troppo, attendo vostre informazioni vi ringrazi insieme ad ... BUON NATALE
Gentile signora, il quadro da lei descritto è tipico della sindrome di Stevens-Johnson. Tale reazione è quasi costantemente associata a farmaci. I farmaci assunti da suo figlio non sono tra i farmaci più frequentemente chiamati in causa. Tuttavia, il paracetamolo contenuto nella ... potrebbe essere un possibile candidato. In genere, trascorre un periodo di 5-10 giorni tra l'inizio del trattamento e l'inizio dei sintomi della reazione con febbre alta e lesioni mucose e cutanee. Tra gli esiti della sindrome, quelli oculari sono tra i più frequenti. Vi possono essere vari problemi come trichiasi (crescita anomala delle ciglia verso l'interno dell'occhio, cheratinizzazione del bordo congiuntivale con traumatismi alla cornea, xeroftalmia cioè secchezza oculare come nella sindrome di Sjogren, cheratiti ecc). È opportuno che suo figlio venga tenuto in osservazione dagli oculisti che debbono avere esperienza riguardo alle complicanze oculari della sindrome. Cordiali saluti, Luigi Naldi - Coordinatore GISED
Utilizzo di farmaci … (a base di lamotrigina e ooxcarbazepina). In seguito all'utilizzo di tali farmaci ho sviluppato un eritema microbolloso diffuso al cuoio capelluto, mucose nasali, parte alta del torace e parzialmente arti inferiori con infiammazione della mucosa uretrale che mi ha costretto al catetere. Solo con la sospensione dei farmaci e l'utilizzo del prednisolone la situazione e sembra migliorare. Al PS non sono stati in grado di effettuare una diagnosi definitiva con prescrizione di visita urologica e dermatologica. Volevo un VS parere. Grazie.
Egregio signore, difficile dare un parere senza aver preso visione del quadro clinico e senza ulteriori dati di storia patologica. Comunque, potrebbe trattarsi di una fase iniziale di sindrome di Stevens-Johnson. È bene rivedere il trattamento farmacologico. In particolare, la lamotrigina contenuta nel … è causa abbastanza frequente. Cordiali saluti, Luigi Naldi - Coordinatore GISED




